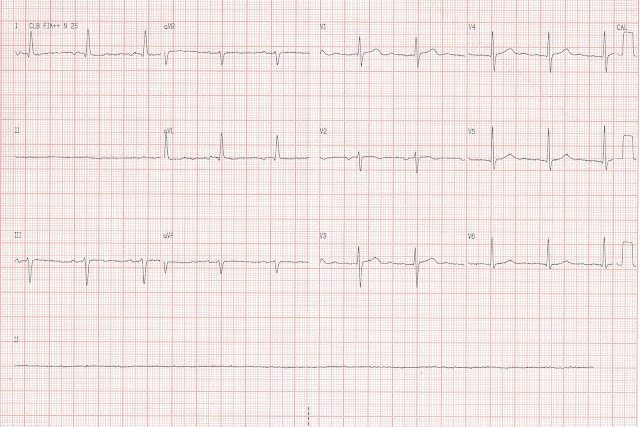
O
bloqueio de ramo esquerdo (BRE) associado ao infarto apresenta uma baixa
prevalência, de cerca de 1 a 2% dos casos de IAM. A prevalência de pacientes atendidos em Unidades de emergência com BRE novo ou resumidamente novo é bem maior, cerca de 5 a 8%, dos quais somente um percentual menor realmente tem IAM, conforme dados de estudos recentes.
Trata-se de um desafio estabelecer o diagnóstico de infarto (IAM) na presença de BRE.
Trata-se de um desafio estabelecer o diagnóstico de infarto (IAM) na presença de BRE.
É comum
haver supra de ST em V1 a V3 no BRE, que não deve ser interpretado com infarto
agudo do miocárdio. Isso ocorre porque a despolarização ventricular ocorre de
forma anormal no BRE, e como consequência, a repolarização ventricular ocorre
também de forma anormal. O segmento ST e a onda T apresentam desníveis
geralmente opostos à polaridade do complexo QRS no BRE, isto é, se observa
supradesnível do segmento ST associado a onda T positiva e assimétrica nas
derivações precordiais direitas (com complexo rS ou QS) e infradesnível do ST e
T negativa ou bifásica (minus-plus) em V6.
Entretanto,
no BRE não é normal haver supra concordante do ST. O supra de ST concordante é
definido pela presença de elevação do segmento ST nas derivações com onda R
predominante.
Também no
IAM associado a BRE o supra de ST pode se acentuar e apresentar amplitude >
5 mm.
Em 1996 foi
publicado no NEJM um estudo por Dra. Helena Sgarbossa (Sgarbossa et al. N Engl J Med 1996; 334:481-7),
com base nos dados de um grande estudo multicêntrico, o GUSTO-1, visando avaliar a associação entre as alterações de repolarização no BRE e infarto agudo. Foi
desenvolvido o seguinte escore, que é conhecido como critérios de Sgarbossa:
•
Supradesnível do ST ≥ 1 mm em concordância com o
QRS (escore 5);
•
Depressão do ST ≥ 1 em V1, V2 ou V3 (escore 3);
•
Supradesnível do ST ≥ 5 mm em discordância com o
QRS (escore 2).
Um
escore ≥ 3 é necessário o diagnóstico de IAM.
Os
critérios de Sgarbossa são usados para diagnosticar IAM na presença de BRE.
Entretanto, estes critérios apresentam baixa sensibilidade (somente 20%,
conforme uma metanálise), e o diagnóstico de infarto não pode ser excluído
quando os critérios não estão presentes.
O último critério (supra de ST ≥ 5 mm discordante com o QRS) pode ser
registrado no BRE em pacientes estáveis, na ausência de IAM, principalmente em
V1 a V3 quando há ondas S de amplitude aumentada nestas derivações.
Alguns, como o Dr.
Stephen Smith, têm sugerido usar como critério a relação entre a medida do supra
do ST no ponto J pela amplitude da onda S ou R> 0,2, em substituição ao terceiro critério de Sgarbossa. Isto é, a discordância
deve ser proporcional a amplitude do QRS, sendo a relação ST/S (ou R) não maior
do que 0,2. O racional é este: grandes complexos QRS tendem a apresentar grandes supras de ST nas
derivações V1 a V3 e grandes ondas R nas derivações esquerdas tendem estar
associadas a acentuados infras de ST nestas derivações. Apesar de interessante, entretanto, este critério nunca foi adequadamente validado como um marcador de IAM associado ao BRE e no momento não há evidência suficiente para o mesmo ser empregado como tal.
Pelo
contrário, as evidências apontam para outra direção. Foi observado (Am J
Cardiol. 2011 Jul 2) que o supradesnível concordante do ST no BRE (critério de
Sgarbossa concordante) está relacionado a infarto com artéria culpada ocluída
em 71,4% dos casos, comparado com presença de artéria relacionada ao infarto
ocluída em 44,1% dos casos, quando este critério está ausente. Em outro estudo
recentemente publicado (MaMahon R et al; Int J Cardiol. 2012 Apr 30) foi observado que, na ausência de supra de ST concordante, o BRE não é associado com oclusão
coronariana aguda. Os autores observam que o BRE sem supra concordante não deveria ser critério para
ativação de laboratório de hemodinâmica para terapia de reperfusão.
Os
pacientes com BRE sem supra concordante e suspeita de IAM ou não apresentam
infarto ou apresentam síndrome coronariana aguda sem lesão coronariana oclusiva.
Na realidade, provavelmente a maioria dos atendidos nas unidades de emergência não
apresenta IAM, conforme um estudo baseado num registro da Mayo Clinic, onde pacientes
atendidos com suspeita de IAM e BRE (novo ou presumidamente novo), a maioria
(dois terços) não apresentava síndrome coronariana aguda. O BRE seria de outras
etiologias, geralmente condições crônicas: cardiomiopatias, cardiopatia
hipertensiva, esclerose e calcificação do sistema de condução, entre outras. O BRE está entre as principais causas de ativação inadequada de serviço de hemodinâmica.
Entretanto,
esta é não é uma recomendação incorporada aos Guidelines. A ACC/AHA recomenda
encaminhar para reperfusão os pacientes com sintomas isquêmicos e BRE novo, ou
presumidamente novo.
Com
base nos últimos estudos parece adequado encaminhar para reperfusão os
pacientes com sintomas isquêmicos e BRE com supra concordante (provável oclusão da artéria culpada), ou que
apresentam instabilidade hemodinâmica, ou dor típica persistente refratária. Caso o paciente se encontre estável, sem
dor persistente, e não haja supra concordante, aguardar marcadores de necrose.
Se alterados, estratificar como síndrome coronariana sem supra de ST,
utilizando os escores como o GRACE, sendo o cateterismo realizado de forma
urgente, precoce ou de forma eletiva.
Entretanto, se faz necessário estudos prospectivos para definir melhor esta questão. A maioria dos estudos com BRE e IAM são análises retrospectivas de dados de grandes estudos (como GUSTO-1), ou estudos observacionais com pequeno número de pacientes. A baixa incidênca de BRE associado a IAM, associado a dificuldade de estabelecer o diagnóstico de infarto neste cenário, torna difícil a execução de estudos.
Mas claramente baseado nos dados disponíveis, há uma insatisfação com a recomendação atuyal da AHAACC, já que estes pacientes com BRE e suspeita de IAM apresentam uma taxa elevada de ativação inadequada (falsa) de hemodinâmica (79% vs 10% para IAM com supra).
Dodd KW. Aramburo L. Broberg E. Smith SW. For Diagnosis of acute anterior myocardial infarction due to left anterior descending artery Occlusion in left bundle branch block, High ST/S ratio is more accurate than convex ST segment morphology (Abstract 583). Academic Emergency Medicine 17(s1):S196; May 2010
Lopes RD, Siha H, Fu Y et al. Diagnosing acute myocardial infarction in patients with left bundle branch block.Am J Cardiol. 2011 Jul 2
Metha N, Huang HD, Baldeali S. Prevalence of acute myocardial infarction in patients with presumably new left bundle-branch block. J Electrocardiol 45 (2012) 361–36.
McMahon R, Siow W, Bhindi R, et al. Left bundle branch block without concordant ST changes is rarely associated with acute coronary occlusion. Int J Cardiol. 2012.
Entretanto, se faz necessário estudos prospectivos para definir melhor esta questão. A maioria dos estudos com BRE e IAM são análises retrospectivas de dados de grandes estudos (como GUSTO-1), ou estudos observacionais com pequeno número de pacientes. A baixa incidênca de BRE associado a IAM, associado a dificuldade de estabelecer o diagnóstico de infarto neste cenário, torna difícil a execução de estudos.
Mas claramente baseado nos dados disponíveis, há uma insatisfação com a recomendação atuyal da AHAACC, já que estes pacientes com BRE e suspeita de IAM apresentam uma taxa elevada de ativação inadequada (falsa) de hemodinâmica (79% vs 10% para IAM com supra).
Referências:
Sgarbossa EB, Pinski SL, Barbagelata A, et al. Electrocardiographic diagnosis of evolving acute myocardial infarction in the presence of left bundle-branch block. N Engl J Med 1996; 334:481-7.Dodd KW. Aramburo L. Broberg E. Smith SW. For Diagnosis of acute anterior myocardial infarction due to left anterior descending artery Occlusion in left bundle branch block, High ST/S ratio is more accurate than convex ST segment morphology (Abstract 583). Academic Emergency Medicine 17(s1):S196; May 2010
Lopes RD, Siha H, Fu Y et al. Diagnosing acute myocardial infarction in patients with left bundle branch block.Am J Cardiol. 2011 Jul 2
Metha N, Huang HD, Baldeali S. Prevalence of acute myocardial infarction in patients with presumably new left bundle-branch block. J Electrocardiol 45 (2012) 361–36.
McMahon R, Siow W, Bhindi R, et al. Left bundle branch block without concordant ST changes is rarely associated with acute coronary occlusion. Int J Cardiol. 2012.